文|阿尔法工场
第七次国家药品集采,比往年来得更猛烈一些。
叠加了DRG的集采,令医院、医生和药企,不得不迎面承接新挑战。医药产业格局,也酝酿着一轮底层变革。
DRG即疾病诊断相关分组(Diagnosis-Related Groups,DRGs的简写)。
该分组方法的要求是:不同类别的疾病,以及虽然同属一类疾病、但治疗方式有差异的,需要划分成不同的组别。
另外,疾病和治疗方式都相同,但病例个体特征不一样的,也应有所区分。

随着近期广东、上海等地药品申报、采购、配送陆续开始,七批国家组织药品集中采购已经进入落地阶段。
今年7月13号,“七采”开标后,药企“跳楼式”降价、外企“躺平”、医保局的灵魂砍价,又一次受到了大家的关注。
2018年,国务院提出要深化医保支付方式的改革,开展按疾病相关分组(DRG)付费试点。
截至2021年11月,国家医保局发出《关于印发DRG/DIP支付方式改革三年行动计划的通知》(医保发〔2021〕48号)(以下简称“48号)的发布,标志着试点正式结束,正式进入DRG/DIP医疗推行的阶段。
作为48号文件发布后的第一次医药品集中采购,此次采购备受瞩目。
医保改革层层推进为民生谋福祉的同时,疾病诊断相关分组(DRG)模式使医院和医生面临着重重的挑战;而集采又对药企发出了挑战。
中国医疗体制的改革加速,医药产业的格局构造正在经历着巨大的转变。
未来DRG深入实施后,对医院、医生的影响有几何?未来中国医药产业还将经历怎样的变局,都值得市场关注。
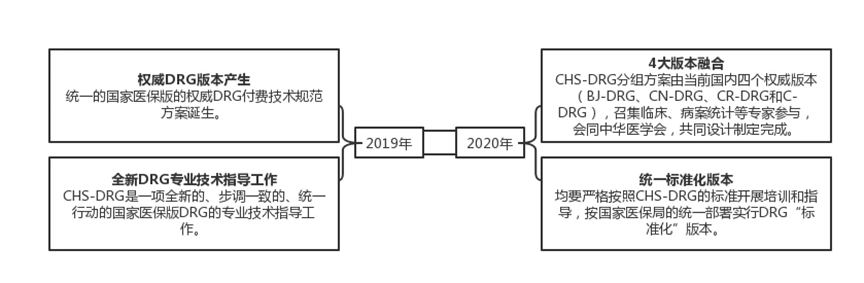
DRG版本变化,来源:《为什么说DRG可以助力医院高质量发展》
其实,2014年北京市医疗机构住院服务的绩效评价中,就引入了DRG分组的方法。
DRG诊断相关分组,真正实现了医疗服务标准化。
将“为投入付费”,转换成了“为结果付费”,对医学治疗领域的“产出”清晰度量化。根据诊断、治疗手段、病例的人口学特征、出院时的状况等维度,依据临床治疗特征的相似性,把“投入”转换成“成本”,不再受支付方控制。
简单来说,就是医保管理机构,就病种和付费标准与医院达成了协议。
在收治参保患者的时候,就对该病的预付费标准,提前向医院付费,超出部分变成医院的成本,由医院自己承担。
权重和费率的决定权都掌控在医保局手里,买什么、多少钱买全由医保局决定。而且,医保局能利用权重,控制某个医院的DRG意愿,以实现控制采购量的目的。
借此,医保局甚至能有导向地增加初级医疗服务产品的权重,这样不但能有效把医保资金导向医院,还能有效促进分级诊疗机制形成。
01 大医院过上“紧日子”,医生也有新挑战
DRG疾病诊断,实际上对大型医院提出了更高要求。
在国务院印发的《关于推动公立医院高质量发展》中,提出了“要加快优质医疗资源的扩容和区域平衡的布局,力争通过5年内将公立医院发展方式从规模扩张转向提质增效”。DRG就是带着这个使命诞生的。
医保资金一个最重要的管理目的,就在于将更多的资金分配到初级医疗服务和疾病预防,从而实现运营模式精细化管理。
医疗资源配置,也会相应从物质提供,转向对人才技术的培养,目的是推动医疗卫生高效化服务、化解重大疫情和突发的卫生风险。
DRG付费的核心在于打包收费,把治疗中所用的耗材、设备检查费用全部计入医院的运营成本,以达到实现收费、付费的“闭环”。
住院服务产品这一支付的形式,DRG激励的是提供更多医疗服务,换句话说也就减少了过度医疗,控制成本。
所以,医院的基础设施成本、人力资源成本、硬件设置成本,不在DRG核定支付价格的考虑范围;甚至医院床位的数量、患者的数量也不在DRG支付价格的考虑范围内。
DRG推行之后,医院如果能把治疗成本控制在标准价格线以下,就能获得利润。换句话说,如果治疗的费用超出了DRG设置的价格线,医院就得自己掏腰包。
这一行为,让三甲医院不得不开始计较成本。在成本控制的指引下,治疗一般疾病,就只能交给基层医院,而疑难疾病又得跟私立医院竞争。
以河南为例,据今年5月《健康时报》,郑州第七人民医院心外科有10多名医务人员“不告而别”,据说被郑大一附院抢走,离开之匆忙,甚至连执业所在地都没变更。
郑大一附院还挖走了阜外华中心血管医院20多名医生,导致部分科室的运营直接瘫痪。
如果说北京协和、四川华西,是凭借着医疗技术水平居于国内医疗系统的顶级座次。那么拥有一万张病床、号称“宇宙最大医院”的郑大一附院,则在近10年来院区建设中、在争议声中,成为了广受关注的“新贵”。
被郑大一附院挖人的这两家医院颇有来头。
郑州第七人民医院是郑州市血管病医院、前身是郑州市血管病研究所;而阜外华中心血管医院,是中国医学科学院阜外医院、国家心血管病中心,以及河南省人民政府合作共建的全国首批国家区域医疗中心试点单位。
这足以说明部分三甲医院面临的尴尬问题。
过去十多年,因为不断扩张,像郑大一附院这样的“新贵”三甲医院,拥有大量的床位、人员和设备上的配备也都很齐全,这也就导致了大小手术都可实施、且能吸引到周边地区和基层的患者。
但是在跟一众老牌医院相比,大医院在治疗疑难杂症的技术和实力的表现就很一般。
虽然扩张时代还没结束,但随着医疗制度的改革和DRG推进,规模已经不是这些医院追逐的唯一指标。
尤其今年3月份,河南卫健委发布的《2021年度河南省三级医院基于DRG绩效分析报告》中显示,郑大一附院虽然是河南省排名第一的三甲医院,不过衡量疾病难度系数的CMI排名,却被排除在10名以外。
这一数据的公布显然引发了“宇宙最大医院”的焦虑,去兄弟医院挖人也就不奇怪了。
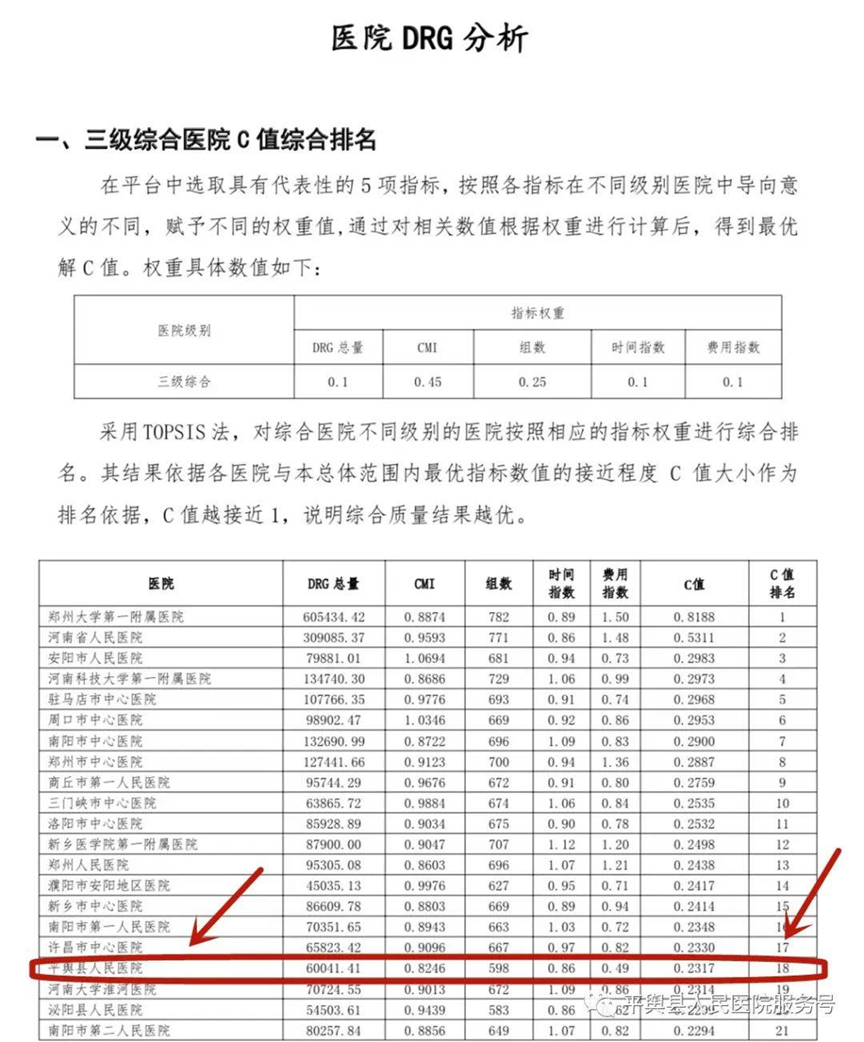
2021年度河南省三级医院基于DRG绩效分析报告,来源:河南省卫健委
由于DRG对成本的控制,超出范围会被列为医院的运营成本。因此,医院付费、医疗绩效工作评价、医院管理、保险赔付,深受主要诊断的选择与编码的影响。
在DRG的应用中,诊断是十分重要的起点,因此,负责诊断操作的临床医生对DRG最终的应用成败,有十足影响力。
由于DRG考核纳入医生绩效考核,医院为了控制成本则将压力转嫁给医生,必将严格控制绩效。医生不得不降低在医疗过程中的药品、耗材、检查收入比例,从而提高医疗服务的收入占比。
DRG同一个组内的病例具有一定同质性。
住院病例的标准化处理,使医院将治疗方式和治疗费用相统一起来,从而使医院、科室、医师间的产出、产能、效率、安全的相互比较和评价变为可能。
某种程度上,DRG的设置,不止能将医院住院绩效考核更为精细、量化,也能无形中缓解医患矛盾。
02 集采愈“卷”愈烈
DRG分组制度融入集采,让原本同一阵营的医院和药企,站在了对立面。
从2018年开始,国家医保局已进行了7个轮次的采购,每一次采购备受关注的同时,也让药企“苦不堪言”——参加,亏钱、有销量;不参加,亏钱、没销量,是一个进退两难的局面。
7月13日,第七批国家药品集中采购在南京的开标。入围药企300多家,有295家企业的488个产品参与了投标,217家企业的327款药品最终获得拟中选的资格。
其中,6家国际药企的6个产品中选,211家中国药企的321个产品中选。参与投标并中选的比例为73%。
最终60种药品采购成功,中选药品平均降价48%。如果根据约定的采购量来算的话,每年能节省185亿。
这次集采备受关注的三大药品——奥美拉唑注射剂、美托洛尔缓释剂型、硝苯地平控释剂型,竞争非常激烈。
尤其是治疗胃溃疡的奥美拉唑注射剂,光是参与竞争的企业就有28家之多,包含了27家国产和1家进口,最终入围的企业却只有10家,被称为“卷王”。不止如此,中选企业降价都超过了90%。
排名第二的降血压药美托洛尔缓释片,中标的都是国产仿制药品牌。
此前这款药物的销售几乎全部被原研药企阿斯利康囊括,入选的南通联亚药业,最低的报价是0.43/片,参与竞争的企业中7进6。
如此低廉的报价和如此激烈的竞争,直接把阿斯利康踢出局。
同样的,硝苯地平控释剂型,作为市场最长期的用药,拥有的患者数量也多。2021年全国各级医院的销售额达到66亿。
因为需求多,这次完成了23.56亿的采购额,正可谓是采购额越高,降幅越大。这次硝苯地平控释剂的降幅高达58%。
其他诸如抗击流感的神药——奥司他韦降价到0.99元/片。至于甲磺酸仑伐替尼胶囊,作为肝癌一线靶向药,从每粒108元下降到平均18元,降幅高达83%。
先声药业以3.2元/颗(规格4mg)的最低中标价,与集采给定的108元/颗的限价相比,降幅达到97%,堪称跳楼式降价。
不但要保证低价,还要保证供应。为防止断供,也不是降价就能中标的。在这种情况下,外企原研药厂商只能选择躺平,在参与竞标的61种药品中,只有4款中选。
尽管第七批集采入选药品平均降幅只有48%,跟前六批平均53%的降幅相比有所收窄,但医保局的灵魂砍价还是极大地挤掉了多年来虚高的药价“水分”。
03 企业对策:集体出海
“龙头老大”恒瑞医药(600276.SH)无疑是受集采打击最大的企业之一。因为多种产品被纳入集采,价格降幅较大,2021年恒瑞医药的业绩受到重大影响。
总营收达到259.06亿的恒瑞,相比2020年同比下降了6.59%;而归母净利润净利润45.30亿元,也相比2020年下降了28.41%。可以说,这是恒瑞上市20多年以来,业绩最差的一年。
不仅高管层发生变动,销售人员也裁员近4000人。
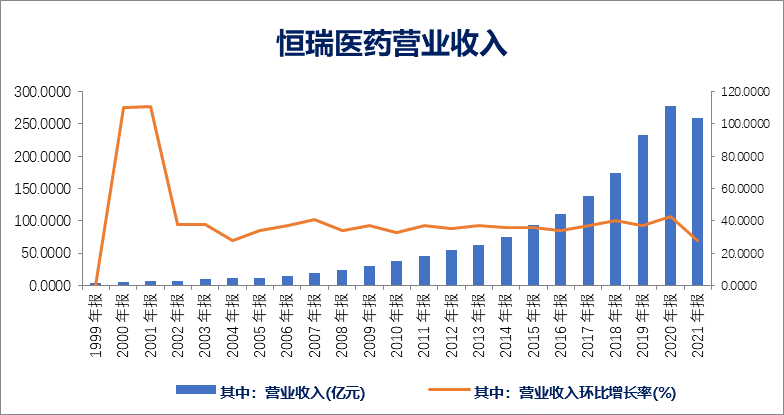
恒瑞医药业绩,来源:同花顺iFind
另一方面,2021年恒瑞医药研发投入再创新高,达到62.03亿元,比上年增长24.34%,研发投入占销售收入比重达到23.95%。
因为恒瑞多个大品种仿制药已被纳入既往国家集采中,重磅仿制药品种中仅有布托啡诺、碘佛醇、七氟烷未被集采。而这3个产品在未来也可能纳入不同批次的集采里,对恒瑞影响还很大。
恒瑞的创新药产品管线中,目前上市的创新药有10款,还有60余个创新药正在临床开发。
创新药磷酸瑞格列汀、SHR3680(AR抑制剂)、SHR8008(CYP51酶抑制剂)、SHR-1316(PD-L1单抗)目前均已处于申报上市状态。预计 2023 年后整体业绩,受集采影响将会变小。
不只是恒瑞医药,因为创新药的研发成本太高、集采和医保谈判挤压,搞创新医药研发的周期和难度都很大。
医药行业内流传有“双十定律”:研发一款新药,不仅要花费至少10亿美元,还要花费平均10年的时间。
恒瑞医药(600276.SH)在过去将近10年里,光是在研发上的投入就接近200亿,仅研发出8种新药。
很多创新药上市后,短时间很难收回研发成本。于是部分药企把目标瞄准了“出海”,开发国际市场的道路。
比如,2月28日传奇生物(LEGN.O)的靶向B细胞成熟抗原(BCMA)的CAR-T疗法,西达基奥仑赛,用于治疗复发/难治性多发性骨髓瘤(r/r MM),正式获得了美国FDA批准,得以在美国上市。
作为第一个经美国FDA获批的CAR-T细胞疗法,西达基奥仑赛堪称获得了里程碑式突破。
6月14号,信达生物(1801.HK)的创新药达攸同(贝伐珠单抗注射液)也在印度尼西亚获得了批准,主要用于转移性结直肠癌、卵巢癌、宫颈癌等高发肿瘤。
这样的例子还有很多。从某种意义上说,集采虽然给药企带来了冲击,但出海也不失为一条好的出路。不只是医药体系成熟的欧美市场,“一带一路”沿线的新兴国家,也是中国药企全球化布局的方向。




评论